[club218000688|Остеопороз - что это, как диагностируется и лечится]
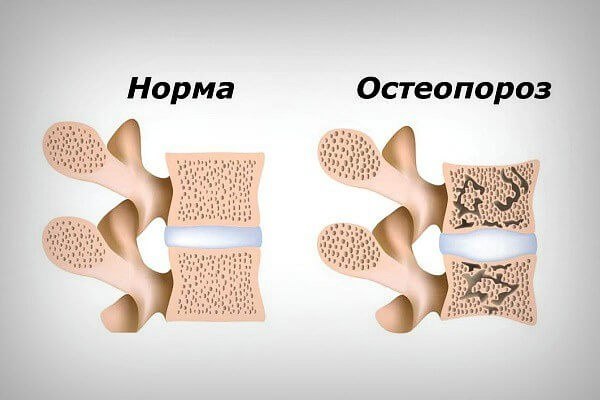
Остеопороз – это заболевание костей, при котором снижается их плотность, что приводит к хрупкости костей (то есть остеопороз чреват переломами при незначительной травме).
→ Что это значит? Переломы легко получить на прогулке по улице, поскользнувшись или запнувшись обо что-то.
Часто остеопороз проявляется:
- компрессионными переломами позвонков (причем многие пациенты отрицают факт травмы и у них возникает вопрос: откуда перелом-то взялся?)
- переломами отделов предплечья (запястья), шейки бедра.
Большинство таких переломов возникают вследствие падений.
→ Факторы риска: прием гормонов (например, преднизолона) более трех месяцев, курение, недостаточное потребление кальция, дефицит витамина Д, алкоголизм, низкая физическая активность.
→ К каким осложнениям приводят остеопорозные переломы?
Переломы позвонков приводят к снижению в росте и деформации позвоночника (визуально образуется горб), так же может снижаться функция легких. Часто компрессионные переломы позвоночника выявляются на рентгене.
Примерно 2\3 переломов позвонков происходят бессимптомно, пациенты отрицают травму.
Переломы шейки бедра плохо поддаются реабилитации и приводят к инвалидности почти у половины таких пациентов.
→ Как понять, есть ли у вас остеопороз?
Заболевание необходимо выявлять у пациентов, имеющих переломы при падении с высоты собственного роста. У пациентов старше 50 лет, не имевших переломов, но с факторами риска и/или женщин в менопаузе диагноз ставится на основании общего значения Т-критерия (денситометрия).
- Т-критерий более -1 является нормой.
- Т-критерий в диапазоне от -1 до -2,5 – остеопения
- Т-критерий менее -2,5 – остеопороз.
- У женщин в пременопаузе и мужчин, моложе 50 лет, диагноз зависит от общего значения Z-критерия менее -2,0.
Помимо остеопороза существует пограничное между нормой и остеопорозом состояние, при котором минеральная плотность костной ткани ниже нормы – остеопения.
→ Не всегда остеопения переходит в остеопороз. А чтобы не перешла, необходима поддерживающая терапия (кальций и витамин Д), чтобы кости стали более плотными.
Как лечить?
→ Остеопороз лечится определенными препаратами, витамин Д3 + кальций – не основная линия терапии, а только поддерживающая.
→ Существует несколько групп препаратов для лечения остеопороза, назначаются на индивидуальном приеме с врачом, опираясь на анализы и анамнез.
→ В основном, лечение начинают с бисфосфонатов (алендроновая, золедроновая, ибадроновая кислота). Пациентам с нарушением функции почек и почечной недостаточностью может быть рекомендован деносумаб.
Если у вас нет остеопороза и остеопении, препараты кальция и витамин Д не нужно пить постоянно. Дозы рассчитываются на основании ваших анализов, после чего определяется длительность курса приема.
При остеопении необходима поддерживающая терапия: небольшие дозы витамина Д на длительный прием, а кальций пьем курсами, опять же в зависимости от его уровня содержания в организме. Чаще всего это не больше 1000 мг в сутки, 1-2 мес в 6 мес.
При остеопорозе, если кальций в крови не повышен, и креатинин (показатель, оценивающий функцию работы почек) в норме, витамин Д (количество зависит от вашего анализа на вит Д) и препараты кальция, как правило, назначается на длительный прием.
При этом регулярно контролируем анализы, важно, чтобы кальций не начал откладываться в организме.
Если у вас есть вопросы, ждём их в комментариях ↓
#терапия@obl2_ekb
Остеопороз – это заболевание костей, при котором снижается их плотность, что приводит к хрупкости костей (то есть остеопороз чреват переломами при незначительной травме).
→ Что это значит? Переломы легко получить на прогулке по улице, поскользнувшись или запнувшись обо что-то.
Часто остеопороз проявляется:
- компрессионными переломами позвонков (причем многие пациенты отрицают факт травмы и у них возникает вопрос: откуда перелом-то взялся?)
- переломами отделов предплечья (запястья), шейки бедра.
Большинство таких переломов возникают вследствие падений.
→ Факторы риска: прием гормонов (например, преднизолона) более трех месяцев, курение, недостаточное потребление кальция, дефицит витамина Д, алкоголизм, низкая физическая активность.
→ К каким осложнениям приводят остеопорозные переломы?
Переломы позвонков приводят к снижению в росте и деформации позвоночника (визуально образуется горб), так же может снижаться функция легких. Часто компрессионные переломы позвоночника выявляются на рентгене.
Примерно 2\3 переломов позвонков происходят бессимптомно, пациенты отрицают травму.
Переломы шейки бедра плохо поддаются реабилитации и приводят к инвалидности почти у половины таких пациентов.
→ Как понять, есть ли у вас остеопороз?
Заболевание необходимо выявлять у пациентов, имеющих переломы при падении с высоты собственного роста. У пациентов старше 50 лет, не имевших переломов, но с факторами риска и/или женщин в менопаузе диагноз ставится на основании общего значения Т-критерия (денситометрия).
- Т-критерий более -1 является нормой.
- Т-критерий в диапазоне от -1 до -2,5 – остеопения
- Т-критерий менее -2,5 – остеопороз.
- У женщин в пременопаузе и мужчин, моложе 50 лет, диагноз зависит от общего значения Z-критерия менее -2,0.
Помимо остеопороза существует пограничное между нормой и остеопорозом состояние, при котором минеральная плотность костной ткани ниже нормы – остеопения.
→ Не всегда остеопения переходит в остеопороз. А чтобы не перешла, необходима поддерживающая терапия (кальций и витамин Д), чтобы кости стали более плотными.
Как лечить?
→ Остеопороз лечится определенными препаратами, витамин Д3 + кальций – не основная линия терапии, а только поддерживающая.
→ Существует несколько групп препаратов для лечения остеопороза, назначаются на индивидуальном приеме с врачом, опираясь на анализы и анамнез.
→ В основном, лечение начинают с бисфосфонатов (алендроновая, золедроновая, ибадроновая кислота). Пациентам с нарушением функции почек и почечной недостаточностью может быть рекомендован деносумаб.
Если у вас нет остеопороза и остеопении, препараты кальция и витамин Д не нужно пить постоянно. Дозы рассчитываются на основании ваших анализов, после чего определяется длительность курса приема.
При остеопении необходима поддерживающая терапия: небольшие дозы витамина Д на длительный прием, а кальций пьем курсами, опять же в зависимости от его уровня содержания в организме. Чаще всего это не больше 1000 мг в сутки, 1-2 мес в 6 мес.
При остеопорозе, если кальций в крови не повышен, и креатинин (показатель, оценивающий функцию работы почек) в норме, витамин Д (количество зависит от вашего анализа на вит Д) и препараты кальция, как правило, назначается на длительный прием.
При этом регулярно контролируем анализы, важно, чтобы кальций не начал откладываться в организме.
Если у вас есть вопросы, ждём их в комментариях ↓
#терапия@obl2_ekb
Источник: https://vk.com/wall-218000688_226
Пост №24544, опубликован 8 ноя 2023